Izabela Kucharska – Główny Inspektorat Sanitarny
Rocznie rejestrowanych jest w Polsce około 100 przypadków odry. W 2017 r. zarejestrowano 63 przypadki, w 2016 r. – 133, w 2015 r. – 48, a w 2014 r. – 110. W pierwszej połowie bieżącego roku (tj. od 1 stycznia do 15 czerwca) odnotowano w kraju 71 przypadków odry, trzykrotnie więcej niż w analogicznym okresie roku ubiegłego, gdy zachorowało na tę chorobę 25 osób.
Wzrost liczby przypadków jest znacznie bardziej widoczny w regionie europejskim WHO, obejmującym nie tylko Europę, ale również dalekowschodnią część Rosji i kraje Azji Środkowej. Według danych WHO, w 2017 r. choroba dotknęła 21 315 osób i spowodowała 35 zgonów. Wzrost liczby przypadków obejmował duże ogniska (100 lub więcej przypadków) w 15 z 53 krajów w regionie. Według danych ECDC, na obszarze EU/EOG aż 87% przypadków odry (u osób ze znanym statusem szczepień przeciw odrze) dotyczyło osób nieszczepionych przeciwko tej chorobie.
Według danych WHO, do kwietnia/maja 2018 r., w europejskim obszarze WHO zarejestrowano prawie 36,5 tys. przypadków odry i 48 zgonów. Najwięcej osób dotkniętych chorobą odnotowano na Ukrainie (18 144), w Serbii (5 402), Rumunii (3 284), we Francji (2 306), Grecji (2 097), Anglii i Walii (1 346), we Włoszech (1 258) oraz w Rosji (1 149). Poniżej 1 tys. przypadków rejestrowano w Albanii (729), Niemczech (240), Hiszpanii (136), Portugalii (112), Polsce (68), Irlandii (61), Belgii (29), Czechach (25), Szwecji (23), Szwajcarii (23), Węgrzech (16), Słowacji (4), Finlandii (4) i Bułgarii (4). Zachorowania na odrę zgłaszane były w podobnym okresie 2018 r. również na obszarze Ameryki Północnej i Południowej, gdzie w 11 krajach odnotowano prawie 1 200 przypadków.
Należy podkreślić, iż zachorowania na odrę w Polsce są związane przede wszystkim z zawlekaniem choroby z zagranicy i w znacznym odsetku występują u osób nie będących narodowości polskiej.
Zachorowania o charakterze i rozmiarach ognisk epidemicznych mogą wystąpić jedynie wśród społeczności lokalnych lub środowisku szkolnym, w których stopień uodpornienia dzieci i dorosłych jest niewystarczający dla uzyskania tzw. odporności zbiorowiskowej, powstającej, gdy liczba osób uodpornionych w danym środowisku osiąga co najmniej 95%. Chorzy na odrę stwarzają wysokie ryzyko przeniesienia zachorowań na inne osoby przebywa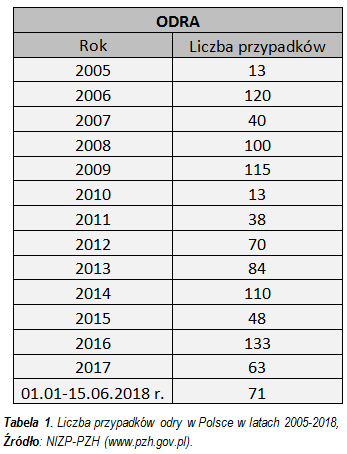 jące w ośrodkach dla cudzoziemców, a także obywateli polskich, którzy nie byli szczepieni przeciw odrze ze względu na przeciwskazania o charakterze medycznym (dzieci chore na nowotwory, osoby poddane leczeniu immunosupresyjnemu) i możliwość wystąpienia związanych z tym ciężkich powikłań, a nawet zgonów. Indywidualne ryzyko zachorowania na odrę występuje bowiem u każdej osoby, która nie była szczepiona przeciw tej chorobie (lub jej wcześniej nie przechorowała). Stosowanie szczepień ochronnych ma zasadnicze znaczenie w zapobieganiu zachorowaniom na odrę i ze względu na wysoką zaraźliwość choroby oraz jej przenoszenie drogą powietrzną nie może być zastąpione jakimikolwiek innymi środkami ochrony.
jące w ośrodkach dla cudzoziemców, a także obywateli polskich, którzy nie byli szczepieni przeciw odrze ze względu na przeciwskazania o charakterze medycznym (dzieci chore na nowotwory, osoby poddane leczeniu immunosupresyjnemu) i możliwość wystąpienia związanych z tym ciężkich powikłań, a nawet zgonów. Indywidualne ryzyko zachorowania na odrę występuje bowiem u każdej osoby, która nie była szczepiona przeciw tej chorobie (lub jej wcześniej nie przechorowała). Stosowanie szczepień ochronnych ma zasadnicze znaczenie w zapobieganiu zachorowaniom na odrę i ze względu na wysoką zaraźliwość choroby oraz jej przenoszenie drogą powietrzną nie może być zastąpione jakimikolwiek innymi środkami ochrony.
Należy w tym miejscu podkreślić bardzo wysoką efektywność szczepień przeciw odrze. Po podaniu pierwszej dawki szczepionki odporność uzyskuje ok. 95-98% osób zaszczepionych. Natomiast podanie drugiej dawki szczepionki pozwala osiągnąć odporność u niemalże 100% osób zaszczepionych.
W Polsce, podobnie jak i w innych krajach, podejmowane są działania mające na celu eliminację choroby. W odniesieniu do chorób zakaźnych, które nie mają rezerwuaru zwierzęcego (tzn. występują jedynie u człowieka) i dla których dostępne są szczepionki o wysokim stopniu skuteczności, możliwe jest osiągnięcie celu jakim jest eliminacja choroby na danym obszarze (rozumiana jako brak zakażeń na terenie kraju przy możliwych zawleczeniach z zagranicy), a następnie eradykacja choroby tzn. jej całkowitego wyeliminowanie na świecie. Obecnie Polska uczestniczy w globalnym programie eliminacji odry i różyczki koordynowanym przez WHO.
Zgodnie z obowiązującym Programem Szczepień Ochronnych na rok 2018, szczepienia na odrę wykonuje się planowo u dzieci w 13-15 miesiącu życia oraz w 10. roku życia i są one obowiązkowe dla dzieci i młodzieży, które nie ukończyły 19 roku życia. System finansowania szczepień przeciw odrze nie obejmuje natomiast osób, które ukończyły 19. rok życia. W przypadku wystąpienia ognisk epidemicznych, brak nieodpłatnych szczepień dla tej grupy wiekowej stanowi istotny problem w prowadzeniu działań przeciwepidemicznych. Należy pamiętać, że każda osoba nieszczepiona w ognisku epidemicznym przyczynia się do podtrzymywania transmisji wirusa, w tym także jego przeniesieniu na dzieci w okresie niemowlęcym, które – zgodnie z kalendarzem szczepień – nie były jeszcze szczepione. Ze względu na charakterystykę epidemiologiczną odry oraz konsekwencje kliniczne choroby, szerzenie się zachorowań w społecznościach o niskim stopniu zaszczepienia wymaga podjęcia szybkich działań przeciwepidemicznych. Podanie osobom narażonym szczepionki, przed upływem 72 godzin od styczności z osobą chorą, pozwala zmniejszyć ryzyko zachorowania.
Aby umożliwić skuteczne działania przeciwepidemiczne w przypadku odnotowania rozprzestrzeniania się wirusa, w 2016 r. wydane zostało rozporządzenie Ministra Zdrowia w sprawie metody zapobiegania odrze (Dz. U. poz. 1418), które stanowi wykonanie upoważnienia zawartego w art. 3 ust. 4 pkt 2 ustawy z dnia 5 grudnia 2008 r. o zapobieganiu oraz zwalczaniu zakażeń i chorób zakaźnych u ludzi (Dz. U. z 2018 r. poz. 151), umożliwiające wykonanie szczepień przeciwko odrze u osób narażonych na zachorowanie bez względu na kryterium wieku.
KOMENTARZ
Z uwagi na niepokojącą tendencję jaką jest wzrost liczby osób odmawiających szczepień dzieci, a co za tym idzie nasilające się ryzyko wystąpienia zwiększonej liczby zachorowań na odrę, podejmowane są działania mające na celu upowszechnienie wiedzy na temat szczepień. Jest to przedmiotem zainteresowania, analiz i działań ze strony Ministerstwa Zdrowia, Państwowej Inspekcji Sanitarnej oraz instytutów badawczych działających na polu zdrowia publicznego. W toczonych dyskusjach podnosi się zasadnicze znaczenie świadomości lekarskiej i konieczności budowania szerokiej kampanii społecznej na temat szczepień ochronnych jako działania wielosektorowego, wychodzącego poza obszar opieki zdrowotnej. W związku z narastającymi w ostatnim czasie ruchami antyszczepionkowymi ważna jest nie tyle walka z oporem przeciwko szczepieniom, co pozytywna promocja szczepień, która powinna zaczynać się od edukacji lekarzy i pracowników ochrony zdrowia.